Document de travail pour ouvrir le débat sur le fond et surtout sur la stratégie
Dernière mise à jour : 30.06.2025
Version PDF : Le système de santé est un service public (v0.72 – 30.06.2025)
Introduction
Comme mentionné dans l’éditorial de l’infolettre du PSS60+ de novembre 20231, les prestations de soins relèvent du service public. Depuis lors, la réflexion menée amène à élargir la question au système de santé comme service public et plus largement à la définition légale d’une politique de santé.
Ce document préparatoire vise à faciliter l’élaboration de propositions du PS60+ suisse à l’attention du PS suisse2.
La question du financement reste un problème majeur à résoudre. L’initiative pour un plafonnement des primes à 10 % du revenu disponible comme c’est le cas dans le canton de Vaud et dans le canton des Grisons, aurait été une première étape pour soulager plus de 90 % des personnes assurées. Il reste que les mécanismes de financement doivent fondamentalement être revus.
La mise en place d’une caisse publique couvrant les prestations définies dans la LAMal3 et garantissant une participation en fonction de la capacité financière, indépendamment de tout autre critère est indispensable. De même une loi4 sur le financement de l’accompagnement et du soutien5 doit être rapidement instaurée afin de couvrir toutes les prestations qui ne sont pas couvertes par la LAMal dans le but de garantir un financement couvrant les prestations répondant aux besoins et cela quel que soit le canton de domicile6.
Si la question du financement est cruciale et doit trouver une solution pour que la charge ne soit pas/plus insupportable pour une grande majorité de la population, cela ne règle en aucun cas la question de l’organisation des structures de prestations de soins et de leur mode de rémunération.
Comme l’a déclaré l’ancien Conseiller d’État, Laurent Kurth, «… le système de santé n’est ni gouverné, ni gouvernable». En clair, La Confédération tente de piloter via la loi sur l’assurance maladie (LAMal), alors que la politique de santé est en principe de compétence cantonale, sans pour autant réellement jouer un rôle. Le principal problème connu depuis longtemps, lorsque le cercle de décision et le cercle de financement n’est pas le même, les conflits sont garantis.
C’est l’objectif de ce papier que de proposer des pistes politiques pour définir un cadre pour permettre d’apporter des réponses à cet aspect essentiel d’un système de soins répondant aux besoins et aux souhaits de la population.
Le système de santé n’existe pas en Suisse
Le principe d’une assurance maladie et accidents obligatoire est inscrit dans la Constitution fédérale depuis 18907. Une première loi pour la concrétiser est rejetée par 70 % de la population en mai 19008. L’assurance accidents sera créée en 1918 et la LAMal qui rend l’assurance maladie obligatoire sera finalement votée en 1994.
A l’origine, cette loi contient 40 pages, aujourd’hui elle en contient 98 et hors deux votations populaires, la première en 2012 sur l’introduction du «managed care» refusée par le peuple et la deuxième en 2024 sur la modification des canaux de financement des prestations de soins (EFAS) acceptée par une majorité de 53 %, la population ne s’est pas prononcée sur les très nombreuses autres modifications de la LAMal9.
Il importe également de rappeler qu’après sept ans de travaux, le Conseil des États a, à l’automne 2012, enterré un projet de loi fédérale sur la prévention [des maladies et des accidents] et la promotion de la santé(LPrév)10. Depuis cette date, rien, au niveau politique, n’a pas été entrepris pour remettre en route deux volets essentiels du système de santé que sont la promotion de la santé et la prévention des maladies et des accidents11.
Il est temps de donner à la Confédération la compétence de définir la politique de santé basée sur le résultat d’un débat démocratique. Cela permettra de garantir un système de santé comme un service public. Lors de sa séance d’août 2024, la Commission de la sécurité sociale et de la santé publique du Conseil national (CSSS-N) à transmis au Conseil fédéral chargé de clarifier les compétences dans le domaine de la politique de la santé12.
Les déterminants de la santé13 sont nombreux. Il existe une large et consensuelle documentation scientifique sur ce sujet. On peut les répartir dans les domaines de l’environnement économique/de travail, de l’environnement physique, de l’environnement social, des caractéristiques, expériences et comportements individuels et du système de santé et de services sociaux14. L’accès aux soins n’ayant qu’une influence de l’ordre de 25 %.
Cela signifie clairement que pour améliorer ou maintenir la santé des personnes et de la collectivité, il est nécessaire d’agir sur les autres déterminants en priorité. La promotion de la santé et la prévention des maladies sont donc incontournables. Hélas en Suisse, cela ne fait pas partie de la politique de santé. On se limite de parler du système (des prestations) de soins et l’on propose des mesures qui envoie dans le mur.
L’évolution du cadre législatif est indispensable, mais cela prendra des années. Il est donc aussi important d’apporter des améliorations dans le cadre actuel. Le système ne fonctionne pas sans l’humain, car même si la technique s’est largement développée, c’est toujours l’humain qui réfléchit, prend des décisions, agit. Près de 40 % du personnel de soins a été formée à l’étranger, ce qui ne fait que reporter le problème de pénurie dans les pays formateurs. Il est prioritaire de former en Suisse, le personnel de soins (toute profession confondue) dont le pays a besoin pour répondre aux besoins de la population en matière de maintien et d’amélioration de la santé.
Système de soins
D’un point de vue de santé publique, les prestations de soins recouvrent un périmètre assez large15. On peut dire que c’est l’ensemble des services et des interventions visant à restaurer la santé des individus et de la population ou pour le moins à permettre de supporter le mieux possible une pathologie non curable. Les prestations de soins devraient être fondées sur des données scientifiques probantes et être accessibles à toutes et tous indépendamment en particulier des revenus, du statut social ou du lieu de résidence. Sans entrer dans tous les détails, il est important de préciser que cela concerne les soins curatifs, la réadaptation, les soins palliatifs et le dépistage.
La définition fournie sur le site de l’OFSP16 est liée au mécanisme du fournisseur de prestations, du lieu de délivrance des soins et de leur rémunération ; ce qui est très réducteur et ne permet une vision d’ensemble et une stratégie globale.
De manière général, l’OFSP parle de prestations médicales, à savoir prescrites par un médecin ; même si la LAMal prend également en charge quelques prestations non médicales17.
Les prestations de soins peuvent être fournies à la maison, dans des structures de jour ou de nuit ou dans des établissements médico-sociaux.
En règle générale, les personnes assurées doivent participer aux coûts des prestations de soins à hauteur de 20 % (limitation) en plus de la participation ordinaire18 (franchise, quote-part de 10 % sur les coûts dépassant la franchise avec un plafonnement et une contribution aux frais de séjour hospitalier de 15 francs par jour). Cependant les personnes assurées doivent en principe assumer les autre prestations associées aux besoins de soins, comme les prestations d’assistance et d’aide au ménage (Betreuung) et les frais de pension en EMS.
Les prestations de soins ne sont qu’une partie des prestations de santé. C’est bien les prestations de santé qui devraient être le cœur de la politique de santé et non pas presque uniquement les prestations de soins ou même la question du financement de ces prestations. Dans la réalité, en Suisse, au niveau on ne parle pas de politique de santé, mais bien de la politique de financement des prestations de soins couvertes par la LAMal. Au niveau cantonal, on parle un peu de l’organisation des prestations de soins, mais surtout du financement des prestations de soins des personnes hospitalisées. La tendance est clairement de laisser faire au nom de la liberté sacrée de l’économie.
Constat
Les prestations de soins sont en Suisse de bonne qualité, avec hélas des disparités importantes de l’offre selon le lieu de résidence et une accessibilité qui dépend pour une part à la capacité financière des personnes assurées.
Avec le vieillissement de la population et l’augmentation des maladies chroniques, la nécessité d’accroître l’offre en soins de longue durée est impérative. Selon l’OCDE, c’est au moins 40 % de besoins en personnel supplémentaire qui sera nécessaire d’ici à 2033. Autant dire d’emblée que la crise ne sera pas résolue d’ici là, car la pénurie de personnel est déjà aujourd’hui importante, sans parler du temps nécessaire pour la formation de nouveau personnel19.
Le financement des prestations de soins20 est actuellement complexe (primes d’assurance-maladie obligatoire par tête, existence d’assurances dite complémentaires, financement par l’impôt, participation financière de la Confédération, des cantons et des communes, absence de séparation de la gestion entre assurance obligatoire-LAMal21 et assurances complémentaires–LCA22, allocations pour impotents-AVS23 – allocation pour impotent-AI24, moyens auxiliaires-AVS25 – moyens auxiliaires-AI26). Cette situation n’est pas solidaire et grève gravement le budget d’une très grande proportion des personnes et des familles de notre pays27. Les mécanismes de financement mis en place depuis des décennies sont tout simplement inacceptables et doivent être profondément transformés.
Une discussion sur les pistes à envisager pour cette transformation dans un contexte politique actuellement peu favorable au changement dépasse largement les objectifs de ce document. Mais d’un point principiel, pour un financement solidaire et redistributif, les prestations de soins et plus largement l’ensemble des prestations relevant d’une politique cohérente de la santé doivent être financée par un impôt sur le modèle de l’impôt fédéral direct appliqué aux personnes physiques et morales28.
La liste des prestations couvertes par l’assurance obligatoire doit être discutée, non pas sur les questions de détails seulement, mais sur des éléments fondamentaux, comme la prise en charge des traitements dentaires et des traitements pour des pathologies rares).
La question de la formation du personnel de soins est cruciale, mais dépasse l’enjeu de ce papier pour y décrire les buts et objectifs attendu de ces formations. Il est cependant nécessaire de constater la très forte disparité au niveau du personnel de soins infirmiers, la forte disparité du grade-mix29 (niveau de formation) entre les cantons.
La question de l’accessibilité aux prestations de soins est centrale. Si on ne peut pas encore parler de désert médical, comme on peut l’observer en France, en Suisse, il existe de fortes inégalités entre les régions ; l’offre de premier recours est insuffisante, voire largement insuffisante, dans de nombreuses régions du pays. Les prestations de premiers recours ne sont pas assez valorisées et trop de professionnel·les s’orientent dans des domaines spécialisés.
L’étude du SUPSI, commandée par UNIA30 met en évidence la complexité du problème dans le domaine des soins de longue durée, en évoquant en particulier l’organisation du travail autour de tâches prédéfinies de manière standardisée, limitant ainsi le temps et la capacité de se centrer sur la personne, son vécu et son ressenti, sans même parler de la capacité à réagir à l’imprévu qui est plutôt fréquent dans le cadre de ces prises en charge.
De même, la question du mode de rémunération des prestations de soins est un enjeu essentiel, car la forme de rémunération résulte des buts et des objectifs définis31.
Si le but est le profit, et un rendement élevé des investissements, il sera important de vendre un produit ou un service le plus cher possible. Si le but est d’apporter une aide au sens large au bénéficiaire, alors le prix de la prestation (services et produits nécessaires à la prestation) devra couvrir l’ensemble des coûts ; il n’est dès lors plus question de faire du profit.
Les prestations de soins relèvent clairement de la logique de l’aide au bénéficiaire, la rémunération doit couvrir les charges. Le service est assuré par des personnes, ces personnes, ces professionnel·es prennent du temps pour résoudre les problèmes qui leurs sont soumis, la manière la plus évidente pour les rémunérer doit être basée sur le temps de travail32.
Actuellement les prestations sont rémunérées à l’acte ou au forfait : SwissDRG33 pour les personnes en structures stationnaires, TARMED34 pour les personnes en structure ambulatoire. En milieu hospitalier, le système DRG n’encourage pas la prise en charge des situations complexes, ce qui a nécessité d’apporter nombre de correctifs pour ne pas laisser sur le bord du chemin nombre de personnes avec des problèmes complexes et ne trop pas prétériter les activités de formation35
Qu’entend-on par prestations de soins
Les prestations de soins recouvrent l’ensemble des prestations nécessaires à la restauration de la santé d’une personne, à son accompagnement dans la maladie et la souffrance.
Elles n’intègrent pas les actions de la promotion de la santé et de prévention primaire des maladies qui devraient faire l’objet d’un financement autre que celui de la LAMal.
Elles devraient inclure l’ensemble des prestations de soutien et d’accompagnement (Betreuung) qui aujourd’hui ne sont pas prises en charge par la LAMal et dont la couverture financière est principalement à charge des personnes qui y recourent avec un financement partiel voir très partiel au niveau cantonal, parfois communal.
Quels sont les objectifs de la discussion
Il y a de nombreux aspects qui devraient être discuté. Ils sont brièvement évoqués, sans pour autant garantir l’exhaustivité des aspects à traiter.
En terme d’organisation
Il faut dissocier clairement la notion de pilotage (ou la gouvernance) qui doit être réalisée à l’échelon national, de l’opérationnel (à savoir où, comment, quand, …) les différentes prestations sont fournies. Il est nécessaire de différencier le cadre législatif, qui définit un cadre dans lequel le pilotage et l’opérationnel peuvent être assurés.
-
Organisation des prestations de soins
-
Stationnaire (hospitalisation : urgences, courte durée, longue durée)
-
Ambulatoire (soins de premiers recours, suivi, diagnostic et traitement spécialisé)
-
De manière générale, les prestations de soins doivent s’inscrire dans une politique de santé qui comprend également des actions de promotion et de maintien de la santé.
Il est indispensable que l’organisation soit pensée et structurée pour garantir à toutes et tous un accès aux prestations de soins, des services de qualité et le respect des personnes y compris de leurs choix (droit d’accepter ou de refuser une prestation).
Il est indispensable que tous les acteurs, y compris les bénéficiaires (les «assuré·es) et cela à tous les échelons et dans toutes les structures soient partie prenante de la définition des objectifs et de la construction de l’organisation nécessaire pour atteindre les objectifs définis.
En terme de rémunération
Le mode de rémunération actuel36 ne laisse pratiquement aucune place au temps nécessaire pour garantir une relation soignant-soigné satisfaisante et ne correspond pas au mode de fonctionnement de la très grande majorité des professionnel·les de santé et/ou de soins. Le niveau de frustration tant des soignant·es que des personnes qui les sollicitent est très élevé. La prise en compte du temps passé doit être prise en compte pour un grand nombre de prestations.
Comment passer d’un mode de rémunération à l’acte à un mode de rémunération au temps ? Quelles ont les étapes intermédiaires, quels sont les acteurs à impliquer, quelle stratégie définir… font partie des nombreuses questions qui demanderont du temps et mobiliseront l’ensemble des actrices et des acteurs concernés.
Les prestations devraient être rémunérées au temps passé, avec un financement au prix coûtant des matériaux utilisés aussi bien pour les actes médicaux (prélèvements pour des examens de laboratoire, matériel de diagnostic – laboratoire, imagerie – de traitements – actes chirurgicaux, médicaments…).
Cette question est éminemment politique.
Une approche pragmatique est de reconnaître la nécessité de différencier les approches, par exemple une différenciation des différentes approches de calculs des prestations de soins en fonction du type de soins prodigués. Si dans un certain nombre de situations simples, il peut être envisagé une prestation à l’acte ou éventuellement à la prestation, la majorité des situations de prise en charge demande simplement de la présence et du temps qui dépend évidemment largement du problème soulevé par la personne en demande d’aide37. Et comme a priori il est impossible de savoir si le problème soulevé sera résolu de manière simple ou complexe, il est dès lors impossible de préconiser une rémunération autre que celle dépendante du temps passé à écouter et proposer une première réponse.
En terme de législation
La LAMal ne règle que le financement des soins et ne traite pas de la politique de soins ou plus largement de la politique de santé38. Actuellement le débat est complètement faussé et au lieu que le politique définisse à la suite d’un débat démocratique ce qu’elle devrait être, toute cette discussion est laissée en mains des assureurs dont ce n’est pas le rôle de traiter de ces questions.
-
Les responsabilités sont pour la protection de la santé (Gesundheitsschutz) principalement fédérales (art. 118 Cst)
-
Les responsabilités pour la promotion de la santé et la prévention des maladies et des accidents sont partagées entre la Confédération et les cantons, sans cependant de bases légales très claires, à l’exception des Grisons, de Genève et du Jura qui ont intégré ces éléments dans leur constitution.
-
L’accès au soins est partiellement partagé par la Confédération et les cantons : Accès aux soins (Zugang zur notwendigen Pflege) (art. 41 Cst), Soins médicaux de base (Medizinische Grundversorgung) ( art. 117A Cst) Soins infirmiers (art. 117B Cst), Médecines complémentaires (art. 118A Cst).
-
La protection financière contre la maladie et les accidents est de compétence fédérale (art 117 Cst).
-
L’organisation du système de santé incombe aux cantons.
La Confédération et les cantons s’engagent, en complément de la responsabilité individuelle et de l’initiative privée, à ce que toute personne bénéficie des soins nécessaires à sa santé, dit sans ambiguïté la Constitution fédérale (art. 41 al. 1 lit. b39). L’art. 117a al. 140, il est écrit que dans les limites de leurs compétences respectives, la Confédération et les cantons veillent à ce ce que chacun ait accès à des soins médicaux de base suffisants et de qualité. Et pourtant, la situation réelle montre que c’est loin d’être le cas.
L’idée d’une législation fédérale pour encadrer la politique de santé et de soins n’est pas nouvelle. Elle est déjà largement évoquée dans les année 1980 par les spécialistes de santé publique. Cependant cette proposition n’a à l’époque aucune chance d’aboutir. Il n’est à l’époque même pas envisageable de mettre sur pied un groupe de travail qui y réfléchirait au niveau politique. Quarante ans plus tard, l’évocation d’une loi fédérale ne ferme plus automatiquement toutes les écoutilles, il semble dès lors pertinent de lancer un tel chantier.
L’académie suisse des sciences médicales (ASSM) ne s’y est pas trompée puisque dans ses feuilles de routes sur le développement durable (2019) et la durabilité des services de santé dans les limites planétaires (2022), elle proposé l’élaboration d’une loi fédérale sur la santé41. En février 2024, Unisanté (UNIL), mandatée par l’ASSM a publié un rapport «Analyse de la gouvernance du système de santé suisse et proposition d’une loi fédérale sur la santé»42. Dans sa prise de position publiée en mai 2024, l’ASSM place au centre de ses réflexions l’approche holistique «Une seule santé» («One Health»), à l’interface entre l’être humain, l’animal et l’environnement. Pour y parvenir, il est nécessaire de se préoccuper de la «Santé dans toutes les politiques» («Health in all Policies»), ce qui n’est pas réalisable sans des structures politiques adaptées. L’ASSM pose comme préalable à une loi fédérale sur la santé l’inscription d’un article sur la santé dans la Constitution43.
L’article constitutionnel proposé par l’ASSM est le suivant :
Art. 116a Politique de santé
La Confédération et les cantons reconnaissent l’interdépendance de la santé des êtres humains, des animaux et de l’environnement et s’engagent à promouvoir une approche intégrée de la santé dans les limites de leurs compétences respectives
La Confédération fixe les principes applicables à la politique de santé et coordonne les efforts des cantons. Elle vise à promouvoir la santé de la population pour garantir un niveau élevé de protection de la santé pour tous.
La Confédération encourage un système de santé équitable, durable et efficient. Elle légifère sur la collecte et l’utilisation des données destinées à piloter le système de santé.
L’a.1 donne une définition de la santé.44 L’al.2 précise les compétences de la Confédération et des cantons. L’al.3 inscrit le mécanisme dans la durée, dans le fait que d’autres acteurs professionnels du domaine de la santé et des soins doivent être impliqués et surtout que des données doivent être collectées et analysées comme outil d’aide à la décision.
Si les 2 premiers alinéas ne posent pas véritablement de problème, le 3e mérite d’être sérieusement discuté : (1) la phrase «La Confédération encourage un système de santé équitable, durable et efficient. » ne veut pas dire grand-chose, elle pourrait sans autre être supprimée ; (2) la formulation pour cadrer la collecte doit être précisée et l’usage des données doit être limité à un cadre scientifique strict.
Et il manque clairement la notion que le système de santé est un service public.
Le projet de recherche « Assemblée Citoyenne 2025 » étudie de nouvelles formes complémentaires de démocratie. A cette fin, une Assemblée Citoyenne nationale se tiendra entre novembre 2024 et mars 2025 sur le thème de l’augmentation des coûts de la santé. Le rapport final45 a été remis à la Conseillère fédérale en charge du Département fédéral de l’intérieur le 20 mai 2025.
Six recommandations ont obtenus plus de 50 % des voix et parmi elles, la nécessité d’élaborer une loi nationale sur la santé, car les compétences des différents acteurs du système de santé ne sont pas suffisamment définies. Une loi nationale sur la santé permettrait d’améliorer la coordination entre ces acteurs et d’augmenter leur efficacité.

Les 6 recommandations de l’Assemblée citoyenne 2025
Remarque conclusive
Aujourd’hui, plusieurs réflexions sont menées en Suisse qui convergent vers la nécessité de structurer le système de santé à l’échelle du pays en définissant plus précisément le rôle de chacun des acteurs (politiques et professionnels).
La politique de santé doit être débattue démocratiquement au niveau fédéral, pour assurer une égalité d’accès aux services de santé (promotion de la santé, prévention des maladies et des accidents, prestations de soins médicaux-sociaux – soins aigus et de longue durée, en milieu ambulatoire ou stationnaire) à toutes et tous quelque que soit leurs caractéristiques biologiques, sociales, leur état de santé et leur lieu de résidence.
-
Les prestations de santé sont des tâches publiques qui ne peuvent être orientées profit, à savoir ne pas générer de profit, en rappelant que le financement doit être solidaire et redistributif.
-
Les services de santé sont un service public.
-
L’organisation et les charges des prestations de soins, y compris du «Betreuung» doivent être contrôlés dans la logique d’un service public.
-
Pour maintenir les personnes et la population en santé, il est indispensable d’agir sur l’ensemble des déterminant de la santé en n’oubliant pas que la capacité financière des personnes joue un rôle essentiel.
Si l’ajout d’un article sur la santé dans la Constitution est nécessaire et prioritaire, cette modification constitutionnelle prendra du temps et que cela ne dispense pas de résoudre les différents problèmes des différents secteurs de la santé et des prestations de soins.
En résumé :
-
Vision limitée de la santé dans la Constitution fédérale. Les compétences santé sont très fragmentées et limitées. En silo. / Eingeschränkte Vision von Gesundheit in der Bundesverfassung. Gesundheitskompetenzen sehr fragmentiert und begrenzt. In Silos.
-
Il n’existe pas de cadre pour la promotion de la santé. Le gouvernement fédéral n’a pas la pleine compétence dans le domaine de la promotion de la santé. / Es gibt keinen Rahmen für die Gesundheitsförderung. Der Bund hat im Bereich Gesundheitsförderung keine volle Zuständigkeit.
-
Il n’existe aucun cadre juridique qui définit les objectifs du système de santé. Différences entre les cantons (équité). La LAMal est souvent utilisée pour réguler le système, ce qui n’est pas l’objet de la sécurité sociale. / Es gibt keinen Rechtsrahmen, der die Ziele des Gesundheitssystems definiert. Signifikante Unterschiede zwischen den Kantonen (Equity). Das KVG wird häufig verwendet, um das System zu regulieren, was nicht der Zweck der Sozialversicherung ist.
-
Les grands groupes d’intérêt (lobbying) ont un rôle prédominant au niveau fédéral. Faible lobbying des citoyens et des patients / Es gibt eine überwiegende Rolle für grosse Interessengruppen (Lobbying) auf Bundesebene. Schwacher Lobbyismus von Bürgern und Patienten.
-
Le contrôle de la performance du système est très faible. Il n’y a pas de mécanisme responsabilité / redevabilité pour les différents acteurs. / Die Steuerung von Leistung und Effizienz ist sehr schwach. Es gibt keine Rechenschaftspflicht für die verschiedenen Akteure.
Il est impératif de clarifier les rôles et les responsabilités en matière de système de santé, ceci afin de garantir une collaboration harmonieuse entre les différents acteurs.
Notre principale préoccupation est d’avoir un système de santé garanti comme un service public à toutes et tous, quelques soient leur état de santé, leur âge, leur genre, leur lieu de résidence.
Pour que la Confédération puisse agir de concert avec les cantons, les citoyennes et citoyens sur la politique de santé, il est nécessaire d’inscrire cette compétence dans la Constitution fédérale.
Le PS60+ souhaite l’inscription d’un article constitutionnel qui en substance aurait la teneur suivante :
Art. 116a Politique de santé
Le système de santé (promotion de la santé, prévention des maladies et des accidents, prestations de soins médicaux-psycho-sociaux) est un service public.
La Confédération et les cantons reconnaissent l’interdépendance de la santé des êtres humains, des animaux et de l’environnement et s’engagent à promouvoir une approche intégrée de la santé dans les limites de leurs compétences respectives.
La Confédération fixe les principes applicables à la politique de santé et coordonne les efforts des cantons. Elle vise à promouvoir la santé de la population pour garantir un niveau élevé de protection de la santé pour tous.
La Confédération légifère sur la collecte et l’utilisation des données destinées à piloter le système de santé et pour un strict usage lié à la recherche publique.
Le PS60+ réaffirme la nécessité de transformer radicalement la structure du financement la politique de santé par :
-
Une caisse publique unique couvrant toutes les prestations obligatoires du système de santé, la gouvernance est assurées par les assuré·es, les prestataires de santé, les personnels du système de santé.
-
Le financement du système de santé est garanti par des primes en fonction de la capacité financière, sur le modèle de l’impôt fédéral direct (IFD).
Annexe 1: Pistes pour élaborer un objectif à atteindre sur le sujet, « le système de santé est un service public »
Agir sur les déterminants de la santé
Pour améliorer, maintenir, il faut agir sur les déterminants de la santé, il faut prévenir les maladies et les accidents.
Pour réparer la santé, il faut agir sur les causes et sur les conséquences
Agir sur les déterminants de la santé implique de parler de l’organisation d’un système de santé, ce qui veut élaborer une politique de la santé (ce qui sera le résultat d’un débat démocratique aboutissant à des compromis)
-
Domaines relevant de services de santé et de services de soins
-
Actions sur les comportements individuels pour favoriser les comportement ayant un effet positif sur la santé (promotion de la santé au sens strict)
-
Prévention des maladies et des accidents
-
Soigner
-
-
Domaines en dehors des services de santé et des services de soins
-
Environnement physique
-
espaces naturels
-
espaces de travail
-
espaces de vie
-
…
-
-
Environnement social
-
réseau familial
-
réseau amical
-
réseau professionnel
-
…
-
-
Environnement sociétal
-
conditions de vie décentes
-
capacité financière suffisante
-
accès à la formation, à la culture
-
…
-
-
Quelle action politique pour changer le cadre de réflexion
Donner la possibilité d’avoir un véritable débat démocratique sur le fonds de la question à savoir :
-
Que faut-il pour maintenir, améliorer, réparer la santé des individus et des populations
-
En terme de services mis à disposition des personnes et de la collectivité
-
En terme de personnel dans toutes les composantes du système de santé
-
En terme de ressources financières utilisées pour les structures et les projets inscrits dans le système de santé
-
…
-
-
Comment construire le système de santé en Suisse
-
A quel niveau institutionnel les débats doivent-ils être menés
-
A quel niveau institutionnel les décisions politiques doivent-elles être prises
-
Quels sont les liens formels à mettre en place entre les différents niveaux de la structure fédéraliste de la Suisse
-
…
-
Le politique n’est pas en mesure de dire précisément quelles sont les actes précis efficaces et nécessaires, mais il doit pouvoir définir le cadre dans lequel les professionnels vont organiser leur travail. C’est comme pour la culture, le politique donne les moyens d’avoir un accès à une culture diversifiée (politique culturelle), ce n’est pas lui qui décide de la programmation et de ce qui peut être ou non présenté.
Et cela dans un environnement socio-politique connu : La Suisse, sa structure fédérale, sa population de moins de 10 millions d’habitant·es
Annexe 2 : Quelques définitions46
La santé : la santé est une notion complexe, multidimensionnelle et pour beaucoup subjective. Être en bonne santé reflète un état d’équilibre, tant physique, que psychique, fonctionnel et même spirituel qui met la personne en condition de vivre sa vie le plus pleinement possible. On peut faire ici référence à la définition de l’OMS : « La santé est un état complet de bien-être physique, mental et social, et ne consiste pas seulement en une absence de maladie ou d’infirmité ». La notion d’«état complet de bien-être » peut toutefois se révéler très utopique et on peut aussi se référer à des définitions plus pragmatiques comme celle de René Dubos (L’Homme et l’adaptation au milieu, 1973) qui amène une dimension de fonctionnalité intéressante : « Un état physique et mental, relativement exempt de gêne et de souffrance, qui permet à l’individu de fonctionner aussi efficacement et aussi longtemps que possible dans le milieu où le hasard ou le choix l’ont placé ».
L’état de santé d’un individu dépend de nombreux déterminants : il s’agit de caractéristiques individuelles et biologiques telles que l’âge, le sexe, le patrimoine génétique et les comportements et habitudes; mais l’état de santé dépend aussi des conditions de vie dans lesquelles l’individu a grandi et continue d’évoluer (environnement social, conditions de vie et de travail et plus globalement encore les conditions sociales, économiques, environnementales et culturelles dans lesquelles il vit). Le système de soins contribue également à l’état de santé, mais de manière plus marginale au regard des autres déterminants, notamment sociaux et environnementaux.
One Health – Une seule santé : Il s’agit d’une approche encore plus holistique de la santé et du bien-être, qui se situe à l’interface entre l’être humain, l’animal, le végétal et l’environnement. Ce concept prend encore davantage en compte, en sus des déterminants sociaux de la santé, les risques liés aux changements climatiques, à la résistance aux antimicrobiens, à la sécurité alimentaire, ou encore à la perte de la biodiversité. Selon l’OMS, il s’agit « d’une approche intégrée qui vise à équilibrer et à optimiser durablement la santé des personnes, des animaux, des plantes et des écosystèmes, en reconnaissant leur interdépendance. Cette approche ne se limite pas aux situations d’urgence, mais concerne également les contextes hors urgence, contribuant ainsi à la réalisation des objectifs de développement durable et de la couverture sanitaire universelle. »
Le système de soins : Il est constitué de l’ensemble des moyens humains, organisationnels et stratégiques mis en place par un pays ou une région et qui permettent d’assurer un accès et une continuité de prestations de soins, allant des soins aigus aux soins chroniques, de réadaptation et palliatifs.
La santé publique : plusieurs définitions sont disponibles et peut citer celle de l’OMS Europe : « la santé publique consiste à voir comment l’ensemble des ressources d’un pays peut être amené à contribuer à l’amélioration de l’état de santé de la population. Cela consiste donc à s’intéresser à tous les déterminants de santé, en cernant leur impact et en examinant toutes les stratégies possibles pour obtenir les meilleurs résultats en matière de santé. »
Le système de santé : le système de santé recouvre globalement à la fois le périmètre de la santé publique et celui du système de soins. Un système de santé poursuit globalement les objectifs suivants : 1) l’amélioration et le maintien de la santé d’une population, 2) la garantie d’une protection financière de la population pour qu’elle puisse accéder aux soins et 3) la fourniture de services et de prestations de qualité, adaptées aux besoins de la population, efficientes et équitables, et centrées sur la personne. Un système de santé, globalement, contribue à un but sociétal plus large de développement économique, de cohésion sociale et de bien-être.
La gouvernance de la santé : la notion de gouvernance est souvent comprise de manière réductrice comme « l’art de gouverner », ce qui renvoie à l’idée de l’action exclusive d’un gouvernement. Or, les systèmes de santé sont des systèmes très complexes, avec de multiples acteurs et de très nombreuses interrelations, et la gouvernance ne peut donc pas porter uniquement sur ce que font les gouvernements. La notion de gouvernance de système de santé fait donc appel à de nombreuses dimensions et processus.

Annexe 3 : Les principaux déterminants de la santé47
| Catégories | Déterminants |
|---|---|
|
|
|
|
|
|
|
|
|
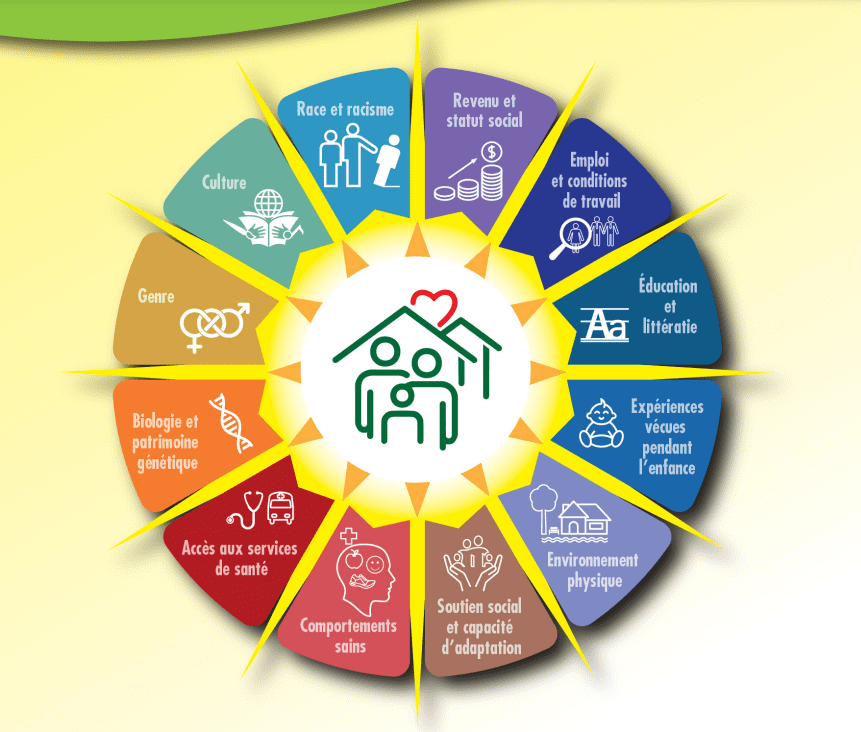
Déterminants de la santé (Canada 2019)
source : https://www.macsnb.ca/document/Determinants%20de%20la%20sante%20O.pdf
Annexe 4 : Services de soins
|
Prestations de soins |
Soins aigus |
Soins Chroniques |
|
Soins ambulatoires |
Médecin de ville, cabinet de groupe, policlinique, hôpital de jour … |
Médecin de ville, structures de soins à domicile, aide à domicile, policlinique, hôpital de jour, centre de soins de jour … |
|
Soins stationnaires |
Hôpital régional, hôpital central, hôpital universitaire … |
Hôpital de soins de longues durée, établissements médico-sociaux … |
Annexe 5 : Part des cantons et communes pour le financement résiduel des soins de longue durée
|
Canton |
Dépenses AOS soins |
Financement résiduel canton et communes |
Pourcent de la participation des cantons et des communes |
|
ZH |
409’139’562 |
492’108’504 |
55% |
|
BE |
442’124’490 |
301’219’553 |
41% |
|
LU |
131’458’700 |
118’359’512 |
47% |
|
UR |
11’015’278 |
9’717’417 |
47% |
|
SZ |
38’002’948 |
23’330’278 |
38% |
|
OW |
9’792’439 |
9’344’548 |
49% |
|
NW |
12’007’656 |
10’668’397 |
47% |
|
GL |
12’175’634 |
6’601’020 |
35% |
|
ZG |
27’215’565 |
27’089’169 |
50% |
|
FR |
95’817’104 |
59’679’284 |
38% |
|
SO |
81’624’985 |
50’318’913 |
38% |
|
BS |
89’086’220 |
61’400’704 |
41% |
|
BL |
82’562’448 |
59’079’977 |
42% |
|
SH |
27’185’854 |
20’639’553 |
43% |
|
AR |
17’322’476 |
14’984’821 |
46% |
|
AI |
4’226’385 |
3’953’013 |
48% |
|
SG |
133’050’299 |
91’014’872 |
41% |
|
GR |
59’853’180 |
41’754’750 |
41% |
|
AG |
163’314’856 |
99’800’879 |
38% |
|
TG |
70’174’878 |
53’903’967 |
43% |
|
TI |
185’652’121 |
63’816’201 |
26% |
|
VD |
327’743’699 |
175’015’719 |
35% |
|
VS |
108’014’952 |
66’491’475 |
38% |
|
NE |
89’213’968 |
45’024’497 |
34% |
|
GE |
175’291’088 |
210’441’285 |
55% |
|
JU |
36’522’516 |
16’961’976 |
32% |
|
CH |
2’839’589’297 |
2’132’720’283 |
43% |
Ce tableau est une synthèse du tableau 6 (dépenses de l’AOS pour les prestations de soins au sens de la LAMal) et du tableau 25 (financement résiduel des cantons pour les prestations de soins 2016-2019 par canton) tirés du rapport de l’Office fédéral de la santé publique du 5 janvier 2022 en complément du rapport du Département fédéral de l’intérieur du 30 novembre 2020 (version actualisée du rapport du 29 octobre 2021)48
Notes :
2Ce qui n’exclut bien entendu pas les discussions avec d’autres partenaires, dont certains se penchent déjà sur cette problématique, comme l’Académie suisse des sciences médicales, l’Assemblée citoyenne 2025, Denknetz, la Coalition pour une véritable politique de santé.
3La LAMal est aujourd’hui une loi qui ne correspond plus à l’esprit qui a permis d’inscrire en 1890, l’obligation d’assurer la prise en charge des maladies et des accidents, ce qui implique un important rafraichissement de cette loi, mais uniquement après l’adoption d’une caisse publique ne couvrant que les prestations «LAMal» et excluant les assurances privées, dites complémentaires pilotés par la LCA.
4Pour un développement de cette proposition, voir le papier de position du PSS60+ d’avril 2023 : https://www.sp-ps.ch/wp-content/uploads/2023/03/fr-PS60plus-Positionspapier_Betreuung-def.pdf
5Betreuung est le terme le plus précis pour définir ce dont on parle. Il n’y a malheureusement pas de terme précis en français, en italien ou en anglais.
6La participation financière des cantons en complément de la couverture LAMal varie fortement d’un canton à l’autre. Voir Part des cantons et communes pour le financement résiduel des soins de longue durée
7Le 26 octobre 1890 le peuple et les cantons acceptent l’article 34bis de la Constitution fédérale (art. 117 de la Constitution actuelle – https://www.fedlex.admin.ch/eli/cc/1999/404/fr#art_117)
9La Loi sur l’assurance maladie (LAMal) a été vendue à la population avec une double promesse : bien que les primes par tête soient une négation de la solidarité sociale, la LAMal prétendait néanmoins instituer une double solidarité, entre jeunes (dès 25 ans) et personnes âgées, ainsi qu’entre personnes en bonne santé et personnes en mauvaise santé, la prime étant la même pour toutes et tous.
Or, la diffusion massive des modèles d’assurance alternatifs de soins intégrés, combinée avec le système de différents niveaux de franchise, a fait voler en éclats cette promesse. Les modèles d’assurance avec soins intégrés les plus restrictifs pour les assurés peuvent impliquer un rabais de prime allant jusqu’à 20% comparé au modèle standard. Le choix de la franchise la plus élevée (2500 francs) peut permettre un rabais supplémentaire dépassant les 20%. Ces deux options cumulées permettent donc aux personnes en bonne santé et le plus souvent jeunes de payer nettement moins que les personnes âgées, souffrant de problèmes de santé et qui ont tendance à adopter un modèle d’assurance avec le minimum de restrictions et la franchise la plus basse.
De plus, les franchises élevées et les modèles de soins intégrés n’ont pour l’instant qu’un impact très limité sur les coûts globaux de la santé: la grande majorité des personnes concernées par ces options recourent peu aux soins, ne modifient donc guère leurs comportements suite à leur adhésion à ces modèles alternatifs d’assurance et ne représentent de toute manière qu’une faible part des dépenses de santé. La baisse de recettes induite par les modèles d’assurance alternatifs doit donc être compensée… par des hausses de cotisations plus importantes pour tous les assurés. Ce qui accélère la fuite des assurés vers les modèles d’assurances meilleur marché… et relance le cycle pour un tour.
10Pour le détail voir : https://promotionsante.ch/gfch/file/redirect?filename=fr/5-grundlagen/publikationen/diverse-themen/arbeitspapiere/Document_de_travail_009_PSCH_2013-10_-_Loi_sur_la_prevention.pdf
11La Fondation pour la promotion de la santé a bien pour mandat légal d’initier, de coordonner et d’évaluer des mesures destinées à promouvoir la santé et à prévenir les maladies. Mais la lecture de leur stratégie 2025-2028 (https://promotionsante.ch/sites/default/files/2024-05/Strategie_Promotion_Sante_Suisse_2025-2028.pdf) montre hélas des activités certes intéressantes, mais de portée très limitée ne touchant qu’une toute petite partie de la population.
12https://www.parlament.ch/fr/ratsbetrieb/suche-curia-vista/geschaeft?AffairId=20243809. C’est probablement une des premières fois depuis des décennies que le Parlement (r)ouvre la discussion et adopte une proposition sur la répartition des compétences dans le domaine de la santé
13Voir Les principaux déterminants de la santé
15voir en annexe les définitions retenues pour les différents concepts évoqués dans ce document
16https://www.bag.admin.ch/bag/fr/home/versicherungen/krankenversicherung/krankenversicherung-leistungen-tarife/pflegeleistungen.html
17https://www.bag.admin.ch/bag/fr/home/versicherungen/krankenversicherung/krankenversicherung-leistungen-tarife/Nicht-aerztliche-Leistungen.html
18https://www.bag.admin.ch/bag/fr/home/versicherungen/krankenversicherung/krankenversicherung-versicherte-mit-wohnsitz-in-der-schweiz/praemien-kostenbeteiligung.html
19Putting workers at the heart of the promotion of quality care, Nicolas Pons-Vigon, Jason Schneck, 2024 : https://www.supsi.ch/documents/d/deass/finalgutepflege-report
20https://www.bfs.admin.ch/bfs/fr/home/statistiques/sante/cout-financement.assetdetail.31505224.html Ce tableau présente de manière synthétique les coûts des soins médicaux et les sources finales de financement, puisque toutes ces sources sont alimentées par les citoyens-contribuables-assurés. Ce tableau n’inclut pas toutes les prestations soins non médicales qui sont prises en charges par les personnes concernées avec une participation des cantons et des communes qui est très variables (voir pour une approximation des coûts :Part des cantons et communes pour le financement résiduel des soins de longue durée)
21https://www.bag.admin.ch/bag/fr/home/versicherungen/krankenversicherung/krankenversicherung-versicherte-mit-wohnsitz-in-der-schweiz/versicherungspflicht.html
22https://www.bag.admin.ch/bag/fr/home/versicherungen/krankenversicherung/krankenversicherung-versicherte-mit-wohnsitz-in-der-schweiz/zusatzversicherungen.html
23https://www.ahv-iv.ch/fr/Assurances-sociales/Assurance-vieillesse-et-survivants-AVS/Allocations-pour-impotents
25https://www.ahv-iv.ch/fr/Assurances-sociales/Assurance-vieillesse-et-survivants-AVS/Moyens-auxiliaires
27La séparation de la gestion entre LAMal (qui couvre des prestations de service public) et LCA (qui relève du droit privé – un contrat entre 2 personnes) devrait couler de source pour éviter les conflits d’intérêts, garantir le respect de la sphère privée, empêcher les transferts financiers non autorisés, …
La discussion s’inscrit également dans la logique du financement par l’impôt d’un service public ; impôt qui doit être progressif (principe de l’IFD) et non proportionnel (principe de la TVA pour les tranches de revenus entre 30000 francs et 150000 francs) et encore moins régressif (les taxes en général avec l’exemple le plus flagrant des primes d’assurance-maladie).
28Une initiative sur la création d’une caisse publique est actuellement en cours au sein du PSS. C’est un premier pas pour essayer de limiter la charge financière des personnes assurées, ce pour autant que la proposition permette une réelle redistribution ou autrement une répartition des charges en fonction des capacités financières
30Putting workers at the heart of the promotion of quality care, Nicolas Pons-Vigon, Jason Schneck, 2024 : https://www.supsi.ch/documents/d/deass/finalgutepflege-report
31L’étude SUSPI/UNIA met clairement en évidence les problèmes rencontrés par les soignant·es (https://www.supsi.ch/documents/d/deass/finalgutepflege-report)
32La question du temps de travail total sort du propos de ce papier, mais ne doit bien entendu pas être négligée, car elle impacte clairement le nombre de personnes nécessaires pour couvrir les charges de travail et la formation pour avoir suffisamment de personnel compétant.
34TARMED sera remplacé dès le 1er janvier 2026 par TARDOC. Voir https://www.admin.ch/gov/fr/accueil/documentation/communiques/communiques-conseil-federal.msg-id-101498.html
35Pour la formation, il y a d’autres problèmes que celle de la rémunération qui dépasse largement le cadre de ce papier.
36Financement à l’acte (DRG pour le stationnaire, Tarmed, Plaisir… pour l’ambulatoire)
37Les soins palliatifs devraient être rémunérés au temps de travail, alors que la chirurgie ambulatoire, très standardisée et programmée, peu être rémunérée à l’acte. Les soins de longue durée demande des prestations tant de soins qui doivent être rémunéré au temps selon LAMal que du soutien et de l’accompagnement (Betreuung) qui doivent également être rémunéré au temps actuellement partiellement rémunérés par les cantons et un financement direct des personnes et qui devraient être totalement couvertes par un budget public équitable pour toutes et tous (d’où la nécessité d’une loi fédérale sur son financement).
38Même si par les différents ajouts dans la LAMal, le Parlement a tenté de donner des compétences au niveau fédéral pour réguler le système de soins.
43https://www.samw.ch/dam/jcr:9e75a193-01d1-4d14-95fb-def7d3b39239/prise_de_position_assm_loi_sur_la_sante_20240523.pdf
44Le 1er alinea doit être : le système de santé est un service public
45https://www.pnyx25.uzh.ch/dam/jcr:43751a3a-6dad-45e5-8404-3a78fb4c48a4/FR_Abschlussbericht_Bev-Rat_E11_digital.pdf
46Source : Rapport UNISANTE, p13-15 : https://doi.org/10.16908/issn.1660-7104/354
47Voir note 14
48https://www.parlament.ch/centers/documents/fr/Rapport%20de%20l’OFSP%20du%205%20janvier%202022%20(remplace%20le%20rapport%20du%2029%20octobre%202021).pdf

